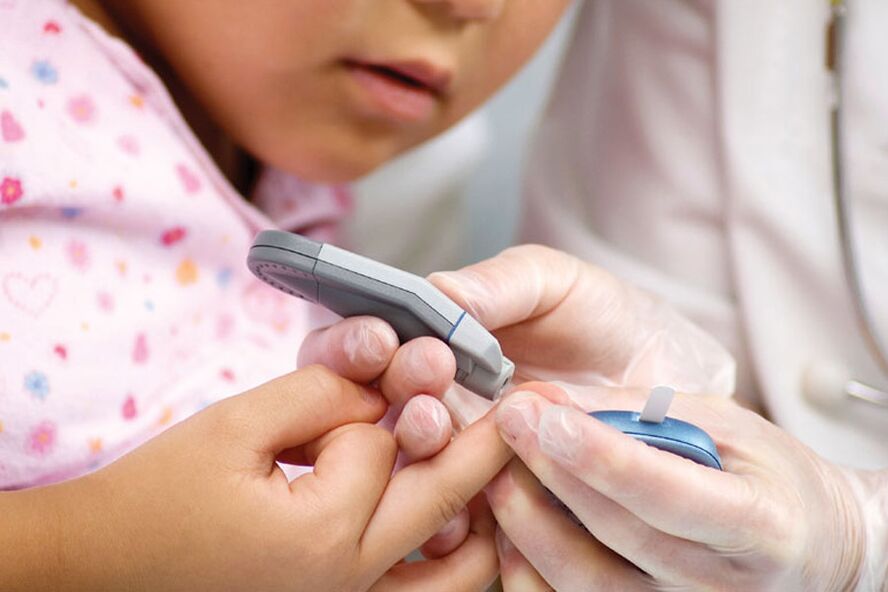
Diabetes typu 1, tiež známy ako inzulín-dependentný diabetes mellitus - IDDM - alebo juvenilný diabetes, sa vyskytuje, keď pankreas neprodukuje dostatok inzulínu, pretože bunky, ktoré produkujú inzulín, sú zničené imunitným systémom.
Bez inzulínu cukor nemôže vstúpiť do buniek. Zostáva teda v krvi, čo vedie k hyperglykémii – vysokej hladine cukru v krvi. Typ 1 sa najčastejšie vyskytuje u detí a mladých dospelých.
Teraz sa verí, že cukrovka sa vyvíja postupne počas mnohých mesiacov alebo dokonca rokov. Imunitný systém v priebehu času ničí stále viac a viac inzulín produkujúcich (beta) buniek v pankrease, kým sa nestanoví diagnóza cukrovky 1. typu.
U koho sa vyvinie diabetes 1. typu?
Diabetes 1. typu sa najčastejšie vyskytuje u detí a mladých dospelých, hoci ochorenie sa môže vyskytnúť v akomkoľvek veku. Podľa posledných údajov je takmer polovica ľudí, u ktorých sa rozvinie tento typ cukrovky, diagnostikovaná po 30. roku života.
Diabetes 1. typu predstavuje približne 5-10 % všetkých diagnostikovaných prípadov cukrovky.
Čo spôsobuje diabetes 1. typu?
Príčina diabetu 1. typu nebola stanovená, ale s určitosťou je známe nasledovné:
- K zničeniu beta buniek, ktoré produkujú inzulín, dochádza v dôsledku poškodenia spôsobeného vlastným imunitným systémom.
- Existujú dôvody, ktoré stimulujú imunitný systém k útoku na beta bunky.
- Existujú gény, ktoré zvyšujú riziko vzniku cukrovky 1. typu, no nie sú to jediné faktory, ktoré sa na tom podieľajú.
- V životnom prostredí sa zatiaľ nenašli žiadne dokázané spúšťače, vedci však predpokladajú, že by mohlo ísť o vírusové infekcie a určité molekuly nachádzajúce sa v životnom prostredí a potravinách.
Rizikové faktory pre rozvoj cukrovky 1. typu
Akákoľvek kombinácia nasledujúcich faktorov môže zvýšiť riziko vzniku cukrovky 1.
- Autoimunita. Imunitný systém nás väčšinou chráni pred chorobami, no v prípade cukrovky 1. typu sa obráti proti bunkám pankreasu, ktoré produkujú inzulín (beta bunky). Ak máte akýkoľvek typ autoimunitného ochorenia, zvyšuje sa u vás riziko vzniku cukrovky. Môže sa testovať prítomnosť protilátok proti cukrovke. Jeden konkrétne sa nazýva GAD65. Meranie na začiatku ochorenia môže pomôcť určiť, či máte diabetes 1. typu a odlíšiť ho od typu 2.
- Gény.Ľudia s diabetom 1. typu častejšie zdedia gény, ktoré ich vystavujú riziku. Bolo identifikovaných viac ako 50 génov, ktoré môžu zvýšiť riziko vzniku cukrovky 1. typu. Gény sú však len jednou z príčin; v skutočnosti asi 90 % ľudí s diabetom 1. typu nemá túto chorobu v rodinnej anamnéze. Aj keď ostatní členovia rodiny môžu mať rovnaké „rizikové" gény, celkové riziko diabetu 1. typu u viacerých členov rodiny je zvyčajne nízke.
Ďalšie možné rizikové faktory zahŕňajú:
- Vystavenie niektorým vírusom, ako je vírus Epstein-Barr, vírus Coxsackie a iné enterovírusy a vírus mumpsu.
- Včasná expozícia kravskému mlieku.
- Infekcie horných dýchacích ciest v ranom veku.
Príznaky cukrovky 1. typu
Keď sa hladina glukózy v krvi príliš zvýši, telo urobí všetko, čo môže, aby sa pokúsilo odstrániť glukózu z krvi.
Príznaky cukrovky 1. typu môžu zahŕňať akúkoľvek kombináciu nasledujúcich stavov:
- Časté močenie.
- Zvýšený smäd.
- Zvýšená chuť do jedla.
- Strata váhy.
- Únava.
- Rozmazané videnie.
- Nevoľnosť, vracanie, bolesť brucha.
Klasické príznaky: extrémny smäd, neustály hlad, časté močenie (aj v noci).

Liečba cukrovky 1. typu
Cieľom liečby je udržať hladinu cukru v krvi čo najbližšie k normálu. Hlavnou liečbou diabetu 1. typu sú injekcie inzulínu, pretože samotné telo nevyrába dostatok inzulínu na normálnu funkciu buniek.
Komponenty liečby cukrovky:
- Inzulínová terapia.
- Monitorovanie glukózy.
- Plánovanie stravovania.
- Fyzická aktivita.
- Skríning a liečba komplikácií.
Obdobie medových týždňov je dočasné
Ľudia s diabetom 1. typu (a mnohí s diabetom 2. typu) potrebujú inzulín po zvyšok svojho života. V lekárskej praxi však existujú prípady nazývané medové týždne, ktoré sa vyskytujú krátko po diagnostikovaní cukrovky. Akonáhle človek začne užívať inzulínové injekcie, pečeň zastaví produkciu cukru a určité množstvo inzulínu sa stále produkuje v zostávajúcich beta bunkách.
Potreba inzulínu klesá a hladina cukru v krvi sa vracia na takmer normálnu úroveň. Niekedy si ľudia myslia, že nemajú cukrovku, no nie je to tak. Toto obdobie môže trvať niekoľko týždňov až niekoľko rokov, ale po skončení „medových týždňov" bude telo potrebovať ešte viac inzulínu.
Lieky: čo je inzulín? Základy liečby inzulínom
Inzulín je hormón, ktorý umožňuje cukru alebo glukóze vstúpiť do buniek tela na výrobu energie.
Všetci ľudia s diabetom 1. typu (a mnohí ľudia s diabetom 2. typu) musia užívať inzulín každý deň. Celkovým cieľom liečby inzulínom aj inými liekmi na cukrovku je dosiahnuť čo najlepšiu zhodu medzi množstvom podávaného inzulínu a potrebou inzulínu jednotlivca počas dňa a noci. Týmto spôsobom je možné udržať hladinu cukru v krvi čo najbližšie k normálu. To umožňuje vyhnúť sa krátkodobým aj dlhodobým problémom spojeným s cukrovkou.
Liečebné plány sú založené na vzore inzulínu vylučovaného pankreasom počas dňa u jedincov bez cukrovky. To zahŕňa zabezpečenie pomerne stabilnej „pozaďovej" hladiny inzulínu (na kontrolu hladiny cukru v krvi medzi jedlami a v noci), spolu s použitím rýchlo pôsobiaceho (alebo krátkodobo pôsobiaceho) inzulínu na zvládnutie rýchleho nárastu cukru, ku ktorému dochádza počas jedla.
Typy použitého inzulínu a množstvo sa budú líšiť v závislosti od vášho plánu liečby cukrovky. Niektoré režimy zahŕňajú dve injekcie denne, iné zahŕňajú niekoľko ďalších alebo použitie inzulínovej pumpy na kontrolu hladiny cukru v krvi.
Druhy inzulínu
Existuje niekoľko rôznych typov inzulínu. Líšia sa od seba v nasledujúcich ukazovateľoch:
- keď začnú pracovať;
- keď sa vyvinie maximálny účinok, ktorý znižuje hladinu cukru v krvi;
- ako dlho vydrzi efekt?
Pamätajte, že skutočný čas do dosiahnutia maximálneho účinku a trvanie účinku sa líši nielen od človeka k človeku, ale dokonca aj zo dňa na deň, pretože interakcia tela s inzulínom a reakcia naň sa môžu meniť. Preto je dôležité často kontrolovať hladinu cukru v krvi.

Rýchlo pôsobiaci inzulín
- Keď začne pracovať: 10-15 minút.
- Keď sa dosiahne maximálny účinok: 30–90 minút.
- Doba pôsobenia: 4 hodiny.
- Ako to funguje: Analóg ľudského inzulínu. Používa sa na pomoc telu vysporiadať sa s glukózou, ktorá sa absorbuje počas jedla. Najlepšie výsledky dosiahnete, ak ho použijete niekoľko minút pred jedlom alebo tesne pred jedlom. Transparentný, môže byť zmiešaný v jednej injekčnej striekačke so strednodobo pôsobiacim inzulínom.
| Typ inzulínu | Klinická a farmakologická skupina | Účinná látka | Začiatok akcie | Špičková akcia | Trvanie akcie |
|---|---|---|---|---|---|
| Rýchle jednanie | Analóg ľudského inzulínu | Inzulín lispro | od 0 do 15 min | 30-70 minút | 2-4 hodiny |
| Rýchle jednanie | Analóg ľudského inzulínu | Inzulín aspart | 10 minút | 40 minút | až 4 hodiny (priemer 3) |
| Rýchle jednanie | Analóg ľudského inzulínu | Inzulín glulizín | od 0 do 10 minút | 55 minút | 3 hodiny |
Krátkodobo pôsobiaci inzulín
- Keď začne pracovať: 30–60 minút.
- Keď sa dosiahne maximálny účinok: 2–4 hodiny.
- Doba pôsobenia: 6-9 hodín.
- Ako to funguje: Používa sa na pomoc telu vysporiadať sa s glukózou, ktorá sa absorbuje z potravy, ale vydrží dlhšie ako rýchlo pôsobiaci inzulín. Užívajte 30 minút pred jedlom. Transparentný, môže byť zmiešaný so strednodobo pôsobiacim inzulínom v jednej injekčnej striekačke.
Všetky krátkodobo pôsobiace inzulíny sú rozpustné inzulíny získané genetickým inžinierstvom.
Stredne pôsobiaci inzulín
- Keď začne pracovať: 1–4 hodiny.
- Keď sa dosiahne maximálny účinok: 3–14 hodín.
- Doba pôsobenia: 10-24 hodín.
- Ako to funguje: Používa sa na kontrolu hladín glukózy v noci a medzi jedlami. Zakalený, možno zmiešať s rýchlo a krátkodobo pôsobiacim inzulínom v jednej injekčnej striekačke.
Všetky strednodobo pôsobiace inzulíny sú izofánový inzulín a získavajú sa pomocou genetického inžinierstva.
Treba poznamenať, že všetky tieto typy inzulínu sa môžu miešať, ale neodporúčajú sa, pretožechyba dávkovania sa zvyšuje. Ak sa použije kombinácia, vždy sa najprv podá kratšie pôsobiaci inzulín a injekcia sa podá ihneď po zmiešaní.
Dlhodobo pôsobiaci inzulín
- Keď začne pracovať: 1-2 hodiny.
- Keď funguje najintenzívnejšie: nedosahuje maximum, nie je vrchol.
- Doba pôsobenia: 18-24 hodín.
- Ako to funguje: Používa sa na kontrolu hladín glukózy medzi jedlami a v noci. Transparentný, bezfarebný, nemožno ho miešať s inými inzulínmi.
Najčastejšie používané:
| Typ inzulínu | Klinická a farmakologická skupina | Účinná látka | Začiatok akcie | Maximálny efekt | Trvanie |
|---|---|---|---|---|---|
| Dlhé herectvo | Analóg ľudského inzulínu | Inzulín glargín | Po 1 hodine | Vrchol nie je vyjadrený | 24 hodín (priemer)
29 hodín (maximum) |
| Dlhé herectvo | Analóg ľudského inzulínu | Inzulín detemir | asi za 1 hodinu | Vrchol nie je vyjadrený. Maximálny účinok od 3-4 do 14 hodín. |
až 24 hodín (v závislosti od dávky) |
Inzulín glargín.Podáva sa raz denne kedykoľvek, ale každý deň v rovnakú dennú dobu. Schválené na použitie u detí starších ako 2 roky (pred týmto vekom neexistujú žiadne klinické údaje o bezpečnosti). Pri zmene telesnej hmotnosti alebo životného štýlu (zmena stravy, druhu fyzickej aktivity, prechod z iných druhov inzulínu) je potrebné upraviť dávku.
Používa sa na liečbu akéhokoľvek typu cukrovky (vrátane typu 2, v kombinácii aj ako monoterapia). Nie je indikovaný na liečbu ketoacidózy (pretože má dlhý nástup účinku).
Inzulín detemir.Podáva sa 1-2 krát denne. Ak je potrebná dvojnásobná dávka, aplikujte s odstupom 12 hodín. Úprava dávky a starostlivé sledovanie glukózy je potrebné u starších pacientov, s poruchou funkcie pečene, obličiek alebo so zvýšenou fyzickou aktivitou. Používa sa na liečbu inzulín-dependentného diabetu u dospelých a detí starších ako 6 rokov.
Tipy na používanie inzulínu
Pred podaním inzulínu vždy skontrolujte fľašu, aby ste sa uistili, že si aplikujete správny typ inzulínu a či neuplynula doba použiteľnosti. Tiež by ste mali skontrolovať injekčnú liekovku, či neobsahuje zmeny v inzulíne – napríklad nepoužívajte inzulín, v ktorom sa vznášajú častice alebo kryštály.
Tu je niekoľko odporúčaní na uchovávanie inzulínu v injekčných liekovkách (pokyny výrobcu na uchovávanie inzulínových pier sa líšia, pred použitím ich prosím skontrolujte):
- Nepoužité injekčné liekovky s inzulínom sa majú uchovávať v chladničke. Vyhoďte inzulín, ktorý bol zmrazený alebo uplynula doba použiteľnosti.
- Načaté injekčné liekovky s inzulínom môžu byť v chladničke alebo skladované pri izbovej teplote.
- Dávajte pozor, aby ste fľašu neprehriali. Nenechávajte ho na priamom slnku alebo v aute počas slnečného alebo horúceho dňa. Pri cestovaní alebo outdoorových aktivitách skladujte inzulín ako rýchlo sa kaziaci (ale nezmrazujte).
- V závislosti od typu inzulínu by sa mali otvorené injekčné liekovky po 4 až 6 týždňoch vyhodiť (pozri pokyny výrobcu) bez ohľadu na to, či sa inzulín minul alebo nie.

Podávanie inzulínu
Inzulín sa pri perorálnom podaní pôsobením kyseliny chlorovodíkovej v žalúdku a enzýmov žalúdočnej a črevnej šťavy ničí, takže sa nevyrába vo forme tabliet. V súčasnosti je jediným spôsobom zavedenia inzulínu do tela injekcia alebo použitie inzulínovej pumpy.
Inzulín sa podáva subkutánne a nemožno ho vstreknúť do svalov alebo priamo do krvi. Po injekcii sa miesto vpichu nemá masírovať, treba dávať pozor, aby sa nedostal do cievy.
Absorpcia inzulínu sa líši v závislosti od časti tela, do ktorej sa podáva. Koža brucha absorbuje inzulín najrýchlejšie, preto si ho väčšina diabetikov aplikuje do brušnej oblasti. Iné miesta na injekciu inzulínu: rameno, stehno, zadok a oblasť vpichu sa musia striedať (mene mesačne).
Inzulín sa môže podávať pomocou inzulínovej striekačky, inzulínového pera s tenkou ihlou alebo inzulínovej pumpy. Každá metóda je vybraná na konkrétny účel a vychádza z potrieb jednotlivca.
Široká škála injekčných zariadení, ktoré sú dnes k dispozícii, robí injekciu inzulínu oveľa jednoduchším, než si väčšina ľudí myslí.
Inzulínové striekačky
V súčasnosti sú inzulínové striekačky najbežnejším spôsobom podávania inzulínu. Sú navrhnuté pre pohodlné, bezbolestné vstrekovanie.
Inzulínová striekačka má špeciálnu veľkosť ihly, aby sa zabezpečilo prísne subkutánne podanie. Sudy striekačiek sú označené ako ml, tak aj jednotky.
Aby ste sa vyhli poddávkovaniu alebo predávkovaniu, je dôležité vedieť, ako odmerať dávku inzulínu v prístroji. Endokrinológ s tým pomôže.
Injekčné striekačky by sa mali použiť raz a potom zlikvidovať.
Inzulínové injekčné perá
Mnoho diabetikov považuje perá za jednoduchšie a pohodlnejšie na používanie ako injekčné striekačky. Ak máte problémy so zrakom alebo artritídu, ktorá sťažuje pohyb vašich kĺbov, je lepšie použiť inzulínové pero.
Zariadenia sú dostupné v rôznych tvaroch a veľkostiach a ľahko sa prenášajú. Do zariadenia sa vloží inzulínová kazeta (3 ml s obsahom 300 jednotiek inzulínu), potom sa nastaví požadovaná dávka inzulínu pre všetky injekcie, kým sa neminie (čo je výhodné, pretože nemusíte dávkovať zakaždým, najmä pre ľudí so slabým zrakom alebo strácať čas, ak je potrebná urgentná injekcia).
Inzulín sa vstrekuje stlačením tlačidla. Keď sa kazeta minie, je potrebné ju vymeniť. Niektoré perá sú naplnené inzulínom a celé zariadenie je na jedno použitie.
Inzulínová pumpa
Inzulínová pumpa je zariadenie na nepretržité podávanie inzulínu. Predpokladá sa, že ide o najpohodlnejšiu možnosť podávania inzulínu, ktorá vám umožňuje najefektívnejšie kontrolovať hladinu cukru. Výhody:
- napodobňuje prácu pankreasu;
- 24-hodinové podávanie určitých dávok inzulínu špecifikovaných v nastaveniach je zaručené;
- úvod neriadi osoba, ale mikroprocesor;
- dávka sa upravuje s prihliadnutím na príjem potravy a fyzickú aktivitu;
Mikrodávky sa podávajú kontinuálne bez výrazného vrcholu alebo poklesu účinku, čo eliminuje hypo- a hyperglykémiu.

Čo sa môže stať, ak diabetes nie je pod kontrolou?
Príliš veľa alebo príliš málo cukru v krvi môže viesť k závažným komplikáciám, ktoré si vyžadujú núdzovú starostlivosť. Tie obsahujú:
- hypoglykémia,
- hyperglykémia,
- diabetická ketoacidóza.
Hypoglykémiavzniká, keď v krvi nie je dostatok glukózy alebo cukru. Symptómy sa zvyčajne objavia, keď je hladina cukru v krvi nižšia ako 70 mg / dl. Tento údaj sa môže líšiť.
Ľudia s miernou hypoglykémiou môžu zaznamenať nasledujúce skoré príznaky:
- hlad;
- chvenie alebo trasenie;
- potenie;
- bledá pokožka (najmä tvár);
- rýchly alebo nepravidelný srdcový tep;
- závraty a slabosť;
- rozmazané videnie;
- zmätok.
Ťažká hypoglykémia môže zahŕňať:
- slabosť a únava;
- slabá koncentrácia;
- podráždenosť a nervozita;
- zmätenosť;
- nevhodné správanie a zmeny osobnosti;
- mravčenie (parestézia);
- nedostatok koordinácie.
Ak diabetik nepodnikne žiadne kroky, môžu sa vyskytnúť nasledovné:
- záchvaty;
- strata vedomia;
- kóma.
Ťažká hypoglykémia môže byť život ohrozujúca, ak si diabetik včas nevšimne varovné signály, neprijíma cukor, ktorý by mal mať neustále pri sebe, a nevyhľadá lekársku pomoc. Ak sa stav zhorší, je to život ohrozujúce a môže viesť k smrti.
Existujú mierne (do 8, 2 mmol/l), stredné (8, 3–11, 0 mmol/l) a závažné (viac ako 11, 1 mmol/l)hyperglykémia.
Hlavné rysy:
- veľmi silný smäd;
- veľmi časté močenie;
- suché ústa;
- zriedkavé hlučné dýchanie;
- hmla v očiach.
Pri zvýšení hladiny cukru v krvi nad 15 mmol/l sa zvyšuje riziko ketoacidózy, nad 33, 3 mmol/l – hyperosmolárny neketotický syndróm (hyperosmolárna kóma). Tieto stavy sú sprevádzané silnou dehydratáciou, stratou vedomia, čo môže viesť ku kóme a smrti.
Pri prvých príznakoch hyperglykémie by si mal diabetik zmerať hladinu cukru v krvi a aplikovať si inzulín. Ak sa stav zhorší, musíte zavolať núdzovú pomoc.
Ak je cukrovka dlhodobo nekontrolovaná, môže zvýšiť riziko vzniku srdcových ochorení, ako aj mŕtvice, ochorenia obličiek (diabetická nefropatia), problémov so zrakom (diabetická retinopatia a slepota) a poškodenia nervového systému (diabetická neuropatia).
Tieto komplikácie sa väčšinou netýkajú detí alebo dospievajúcich s cukrovkou, u ktorých ochorenie trvá len niekoľko rokov. Môžu sa však vyskytnúť aj u dospelých pacientov s cukrovkou, najmä ak cukrovka nie je kontrolovaná - nedodržiavajú diétu, neužívajú inzulín a iné lieky predpísané endokrinológom.
Deti s neliečenou cukrovkou, ktoré nekontrolujú hladinu cukru v krvi, môžu mať problémy s rastom a vývojom a dokonca aj oneskorenú pubertu.
Jediným spôsobom, ako sa vyhnúť všetkým komplikáciám, je denne nezávisle sledovať cukor, dodržiavať odporúčania endokrinológa na liečbu cukrovky a pravidelne navštevovať endokrinológa, každoročne kardiológa, neurológa, očného lekára a ďalších odborníkov.























